
por INNOS | Nov 14, 2023
Si bien, en América Latina se han llevado a cabo avances significativos sobre la salud sexual y reproductiva, representados en acuerdos, marcos normativos y el diseño o la formulación de políticas públicas, América Latina continúa siendo la segunda región en el mundo en la cual se presenta la tasa más alta de embarazos adolescentes, alrededor del 18% corresponden a mujeres menores de 20 años. Igualmente, la mortalidad materna es la tercera causa de muerte en adolescentes de la región, y, aunque, es un tema importante en la agenda de los gobiernos de turno, el porcentaje del PBI destinado a esta, no supera el 0,3% (OPS/OMS, UNFPA y UNICEF, 2018).
Por lo tanto, el objetivo de esta nota de política es hacer un balance de la región, teniendo en cuenta, no sólo las iniciativas de política pública y la normatividad que en la última década han formulado algunos de los países de la región, también, observar el comportamiento de algunos de los indicadores. Este tipo de trabajos es importante porque permiten tener un panorama general. La idea es profundizar más adelante y hacer un perfil con cada uno de los diez países elegidos para este primer esbozo: Argentina, Brasil, Chile, Colombia, Costa Rica, México, Panamá, Perú y República Dominicana.
- ENTRE INICIATIVAS Y CONSENSOS
En la última década la región de América Latina y el Caribe ha intensificado la promoción y la garantía de los derechos sexuales y reproductivos, centrándose principalmente en la promoción de cada uno de estos. En el ámbito internacional, por ejemplo, desde 2000 hasta 2022 se llevaron a cabo alrededor de 15 reuniones en las cuales se plasmaron acuerdos importantes para la región. Entre esos acuerdos el objetivo principal se centró en garantizar las condiciones y los recursos para la protección y el ejercicio de los derechos sexuales y reproductivos; ampliar la oferta pública de servicios de calidad para la atención integral de la salud de las mujeres; garantizar el acceso a la educación sexual integral. (CEPAL, 2021, p. 1). En el marco de dichas reuniones se creó el Observatorio de Igualdad de Género de las Américas y el Caribe y se presentó el primer informe regional sobre la implementación del Consenso de Montevideo sobre Población y Desarrollo. Asimismo, según la CEPAL y el Fondo de Población de las Naciones Unidas (UNFPA) para 2021 se contaba con un repositorio de los marcos normativos sobre la salud sexual y reproductiva de la mayoría de los países de la región.
Políticas, programas y estrategias públicas
En materia de políticas públicas, Colombia y República Dominicana cuentan con políticas sobre el tema. Para el caso de Uruguay el país cuenta con un número importante de políticas en la materia. Argentina, por ejemplo, tiene un programa nacional de salud sexual y reproductiva. Brasil por su parte cuenta con la Política nacional de atención integral a la salud de la mujer. Costa Rica tiene la política nacional de sexualidad. Así mismo, México y Panamá cuentan con un Plan Nacional de Salud Sexual y Reproductiva. Por último, Perú tiene la Estrategia de Salud Sexual y Reproductiva del MINSA. Esta se puso en marcha a partir de 2020 (Tabla 1):
| País |
Política Pública |
Año |
| Argentina |
Programa Nacional de Salud Sexual y Reproductiva |
2003 |
| Brasil |
Política Nacional de Atenção Integral à Saúde da Mulher |
2004 |
| Chile |
Política Nacional de salud sexual y reproductiva |
2018 |
| Colombia |
Salud sexual y reproductiva |
2003 |
| Costa Rica |
Política Nacional de Sexualidad |
2022 |
| México |
Programa de acción específico de salud sexual y reproductiva |
2020-24 |
| Panamá |
Plan Nacional de Salud Sexual y Reproductiva |
2021-25 |
| Perú |
Estrategia de Salud Sexual y Reproductiva |
2020 |
| República Dominica |
Programa Salud Sexual y Reproductiva |
2020 |
| Uruguay |
Políticas Públicas relacionadas con el tema de la Salud Sexual y Reproductiva: Estrategia de Prevención del Embarazo Adolescente no intencional; Canasta básica de anticonceptivos; Regulación de maternidades; Regulación de maternidades |
2000-2020 |
Legislación
De los diez países que se han trabajo en el marco de esta nota de política, México, Colombia y Argentina garantizan la salud sexual y reproductiva desde la Constitución Política. El resto de los países han venido incorporando leyes generales y especificas en las cuales se regule el acceso y la atención. Al mismo tiempo, unas de las características que cabe mencionar sobre la legislación en materia de salud sexual y reproductiva es que cada uno de los países mencionados con anterioridad, también han formulado normas concretas sobre algunos aspectos relacionados con el tema. Estas se han centrado, puntualmente, en el acceso a los diferentes métodos anticonceptivos, así como, el acceso al tratamiento de enfermedades de transmisión sexual, la salud materna, las técnicas de reproducción asistida (por ejemplo: gestación subrogada), el embarazo en niñas y adolescentes y la interrupción voluntaria del embarazo.
Técnicas de reproducción asistida
De esta manera, para el tema de las técnicas de reproducción asistida, para el caso de Argentina se encuentra la Ley 26.862 de 2013 la cual garantiza el acceso integral a los procedimientos y técnicas médico-asistenciales de reproducción médicamente asistida. En Colombia se tiene la Ley 1953 de 2019 cuyo objetivo es establecer los lineamientos para el desarrollo de la política pública de prevención de la infertilidad y su tratamiento dentro de los parámetros de salud reproductiva. En esta misma línea en Uruguay se encontró la Ley 19.167 de 2013 esta busca regular las técnicas de reproducción humana asistida acreditadas científicamente, así como los requisitos que deben cumplir las instituciones públicas y privadas que las realicen.
Prevención de VIH y otras enfermedades de transmisión sexual
En Chile está la Ley 19.779 de 2001con la cual se busca la prevención, diagnóstico y control de la infección provocada por el virus de inmunodeficiencia humana (VIH). Igualmente, en el caso de México se encuentra la Ley General de los Derechos de Niñas, Niños y Adolescentes, esta centra su atención en la protección de la salud de las niñas, niños y adolescentes atrevés de la prevención y atención del VIH/SIDA y otras enfermedades de transmisión sexual. En cuestiones de VIH en 2004, Perú formuló la Ley 28243 con la cual se declara el interés público para luchar contra la infección por el Virus de la Inmunodeficiencia Humana (VIH) y el Síndrome de Inmunodeficiencia Adquirida (SIDA) y las Infecciones de Transmisión Sexual (ITS). Así mismo, lo hizo República Dominicana. En el país se promulgó la Ley 135-11 de 2011 con la cual crea un marco jurídico que garantice el pleno ejercicio de los derechos de las personas con el VIH o con SIDA.
Prevención embarazo adolescente e infantil
En Costa Rica, por ejemplo, se encuentra la Ley 8626 de 2007 con la cual se crea el día para la Prevención del Embarazo en Adolescentes. En Panamá se encontró la Ley 60 de 2016 con la cual se garantiza a las menores embarazadas, así como los jóvenes, el derecho a una salud integral y a una salud sexual y reproductiva equitativa y de calidad, que contribuya al desarrollo humano de los jóvenes en general (art.3 No. 4). Además, se crea el Consejo Nacional de la Madre Adolescente.
- EL PANORAMA FRENTE A LOS INDICADORES DE LA SALUD SEXUAL Y REPRODUCTIVA
Si bien, entre la primera y la segunda década del siglo XXI la región había logrado unos avances importantes en materia de salud sexual y reproductiva, la pandemia de la COVID-19 significó un retroceso en cuanto al acceso de anticonceptivos, un acceso frente al tema de la educación sexual integral, incluso, en algunas zonas de América Latina prácticas tradicionales, como, por ejemplo, la mutilación genital femenina, las uniones forzadas tempranas y los embarazos adolescentes e infantiles (UNFPA, 2022). Igualmente, la Comisión Económica y Social de América Latina y el Caribe (CEPAL) también anunció sus preocupaciones respecto al control prenatal, la tasa de mortalidad materna y la prevalencia de algunas enfermedades de transmisión sexual. A continuación, se mostrará el comportamiento de algunos indicadores:
Razón de mortalidad materna por cada 100.000 habitantes
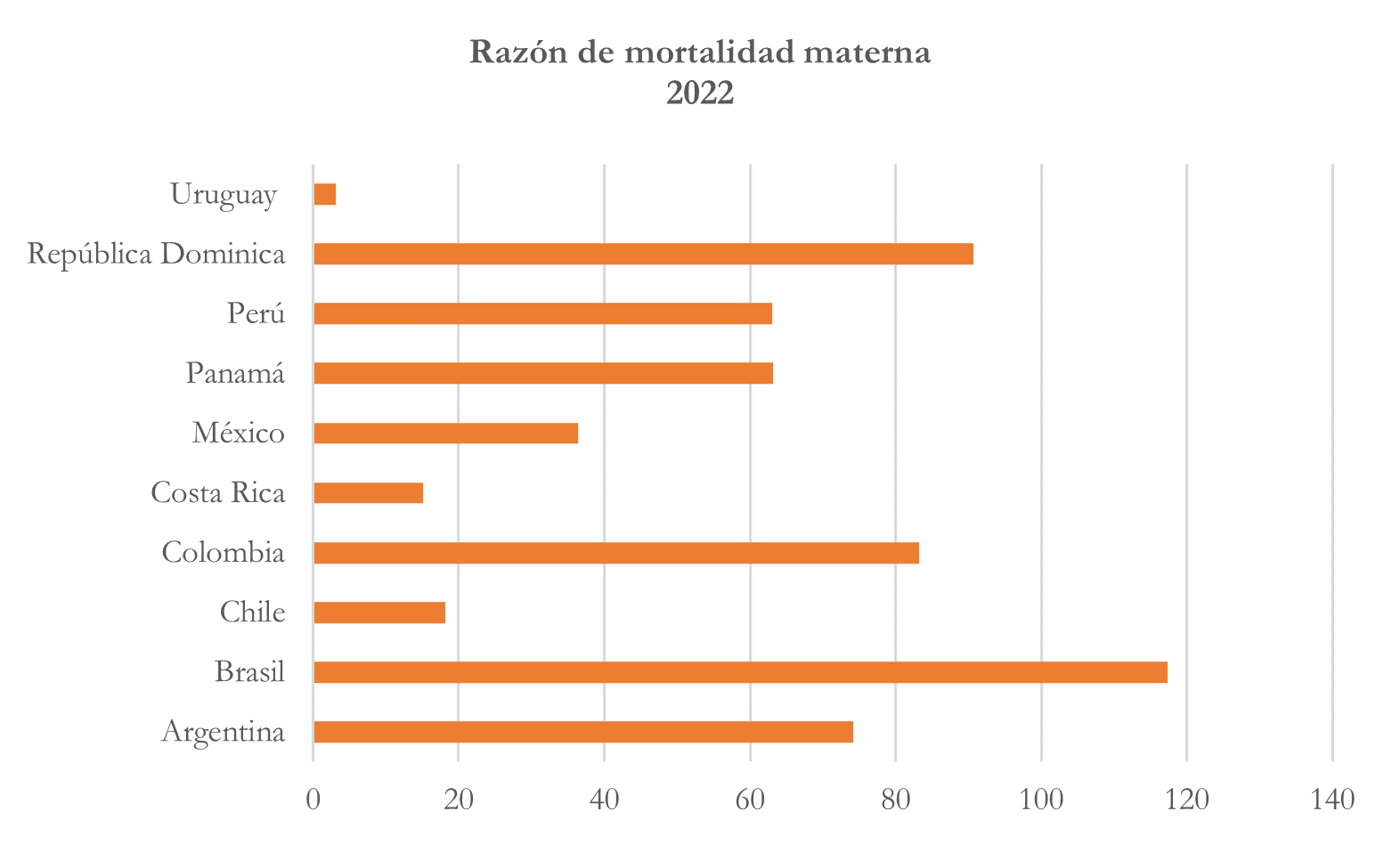
Nota: elaborado con base en https://opendata.paho.org/es/indicadores-basicos/tablero-de-los-indicadores-basicos
De esta manera, Uruguay tiene la tasa de mortalidad materna más baja de los diez países, sólo se presentaron 3,1 muertes por cada 100 mil habitantes. Por el contrario, Brasil es el país con la tasa de mortalidad materna más alta, en un año se presentaron 117, le siguen República Dominicana (90) y Colombia (83). Las tasas anteriores pueden reflejar las diferencias en cuanto a la calidad de la atención médica materna, el acceso a servicios de salud reproductiva, y otros factores socioeconómicos y de salud que pueden presentar cada uno de los países analizados, así el mayor número de muertes se puede deber a: 1) un acceso limitado en los servicios de salud, en especial, en zonas rurales o dispersas. 2) La falta de educación sobre prácticas saludables durante el embarazo, el parto y el cuidado del recién nacido. 3) La falta de acceso a agua potable segura y condiciones de saneamiento inadecuadas.
Tasa de fecundidad adolescente
La tasa de fecundidad adolescentes para el caso de los diez países analizados presenta una disminución entre 2015 y 2023. No obstante, en este caso, República Dominicana, junto, con Panamá presentan las tasas más altas, así, por ejemplo, para el país dominicano la tasa de fecundidad en adolescentes en 2023 se ubicó en 60 nacimientos ocurridos entre mujeres adolescentes, mientras que, en el caso de Panamá ocurrieron 67 nacimientos. Los países con los resultados más bajos son Chile y Uruguay con 21 y 34 nacimientos entre mujeres adolescentes respectivamente.
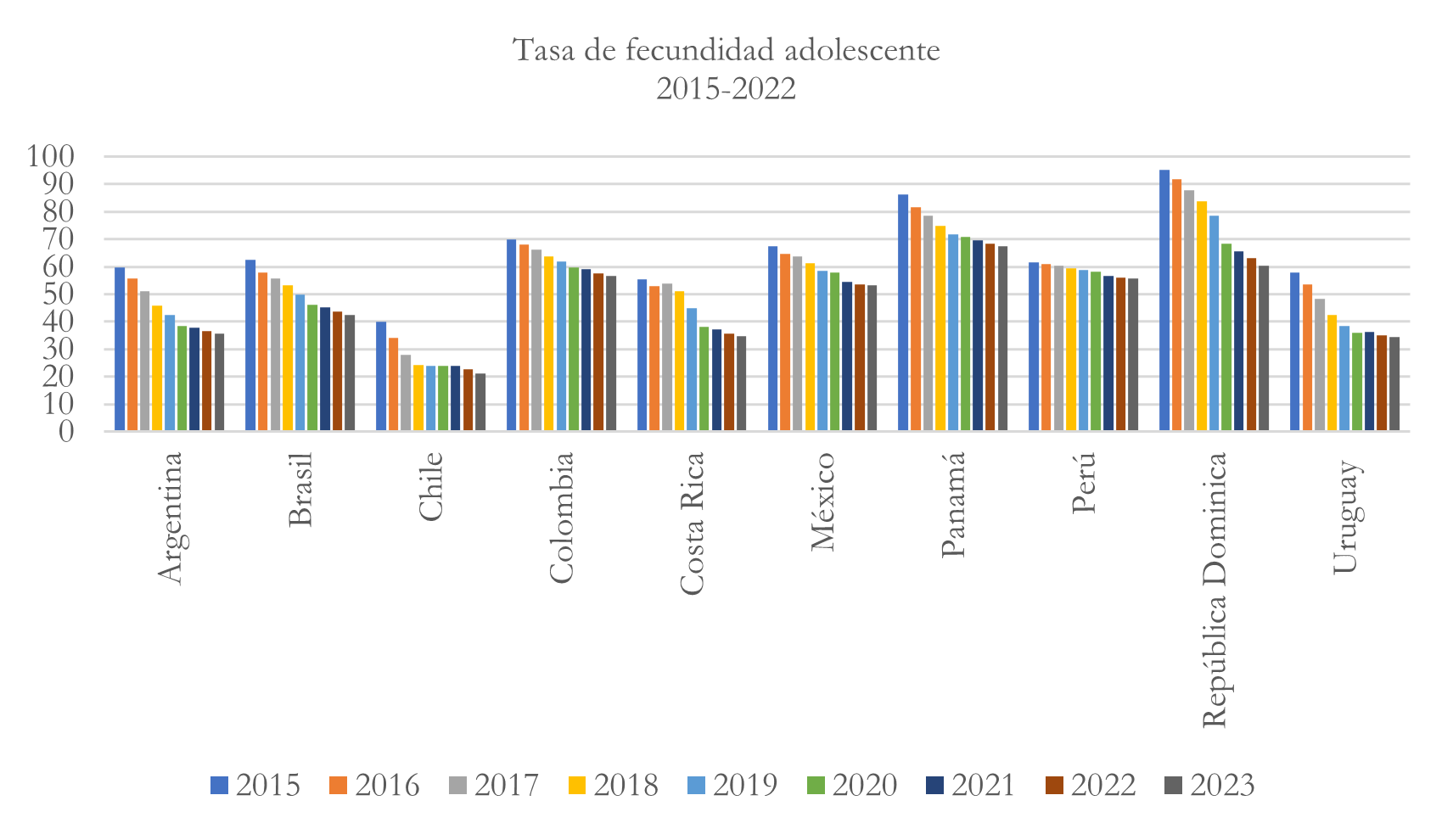
Nota: elaborado con base en https://opendata.paho.org/es/indicadores-basicos/tablero-de-los-indicadores-basicos
Prevalencia del uso de anticonceptivos
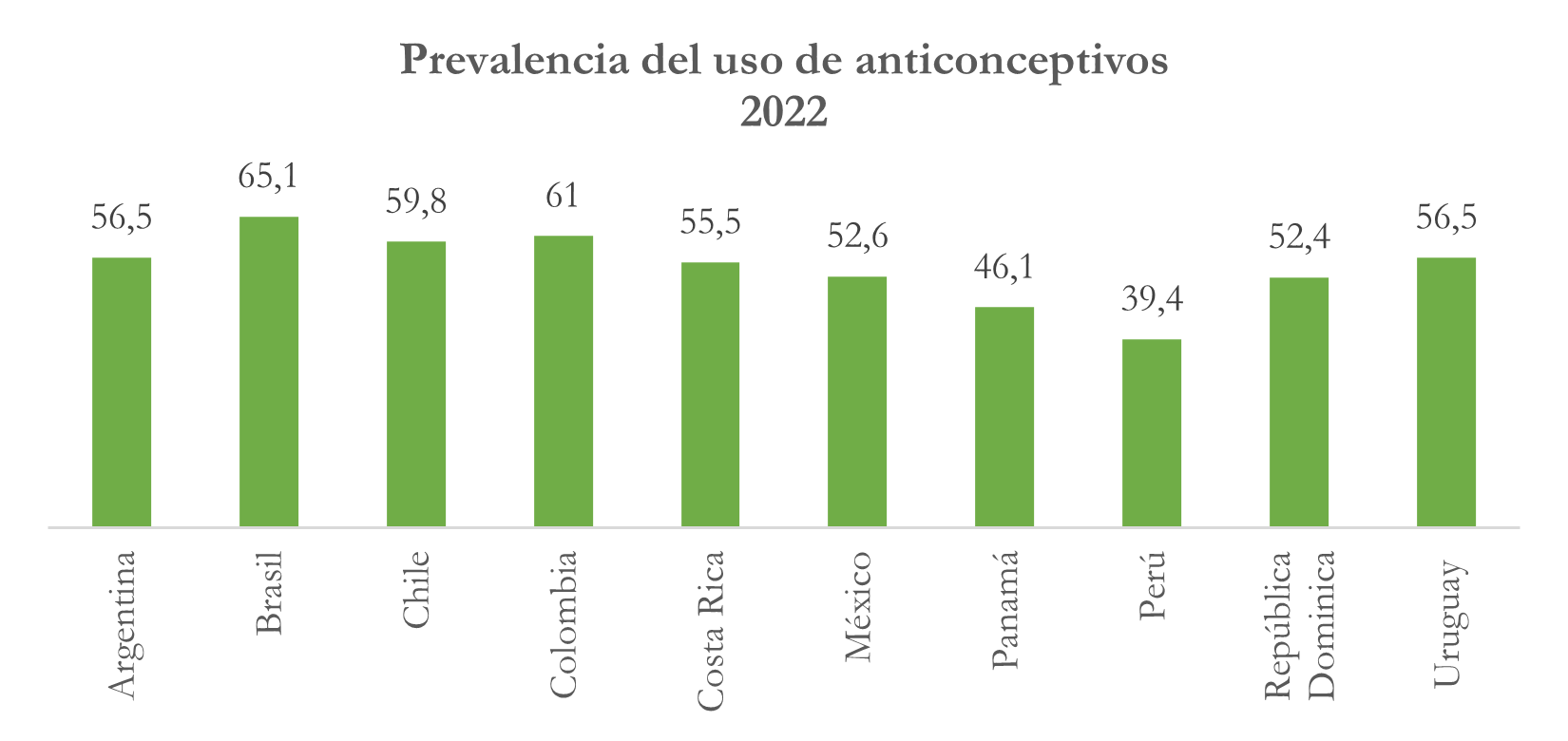
Nota: elaborado con base en https://opendata.paho.org/es/indicadores-basicos/tablero-de-los-indicadores-basicos
Para 2023 la mayoría de los países se ubican entre el 50% y el 60%, exceptuando Perú y Panamá que presentan una prevalencia en el uso de anticonceptivos por debajo del 50%, siendo el caso peruano el que más llama la atención, porque sólo el 39,4% de las mujeres en edad fértil (generalmente entre 15 y 49 años) están utilizando algún método anticonceptivo para evitar un embarazo no deseado. Este dato de la prevalencia en el uso de métodos anticonceptivos es importante, ya que, arroja información valiosa sobre la planificación familiar y la salud reproductiva en los países. De esta manera, puede indicar una buena disponibilidad de métodos anticonceptivos y por ende, la existencia de un número importante de programas que le permiten a las mujeres acceder a servicios de salud reproductiva. Igualmente, este ligado a la disminución de los embarazos no deseados y demuestra un cambio importante en la autonomía de las mujeres.
Prevalencia de enfermedades o infecciones de transmisión sexual
Tasa de nuevos diagnósticos VIH
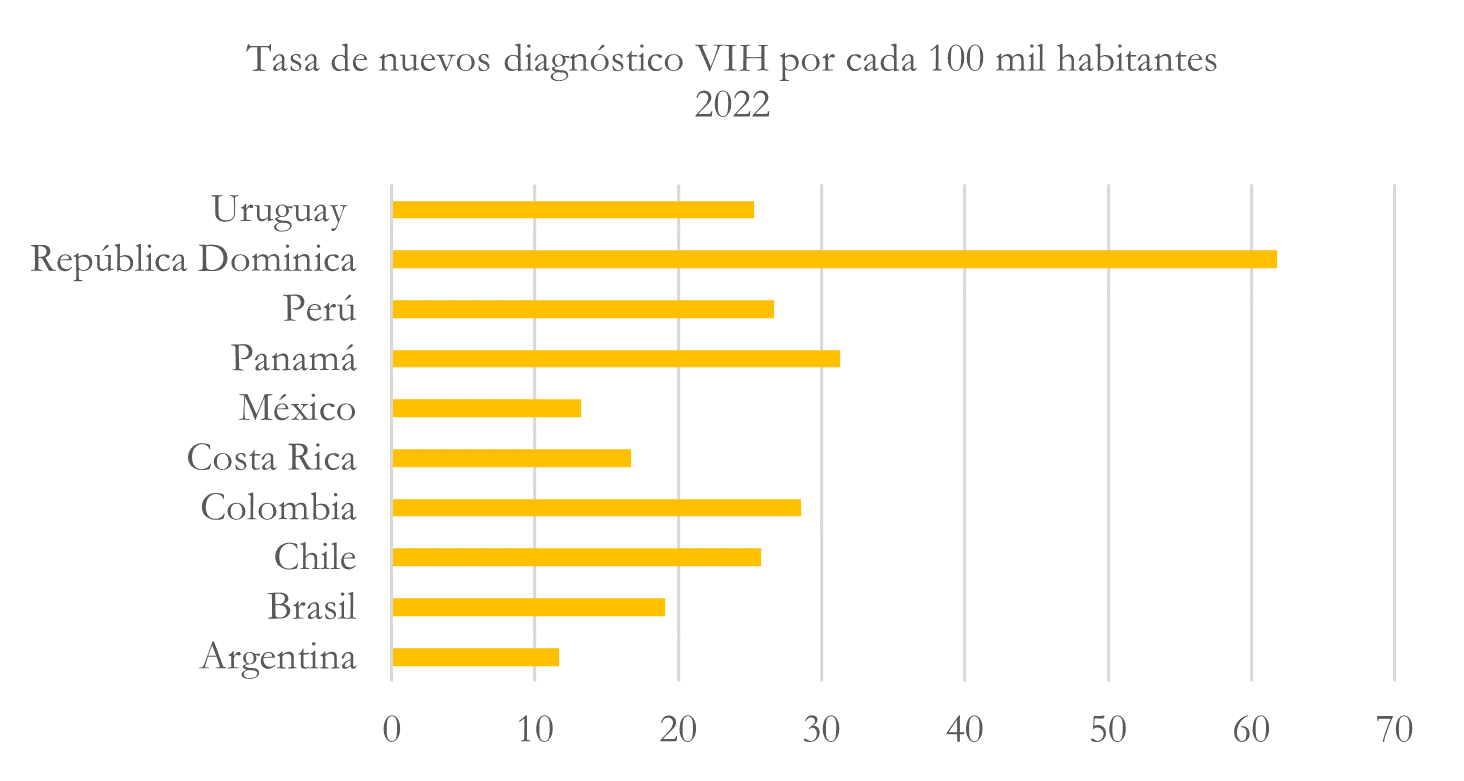
Nota: elaborado con base en https://opendata.paho.org/es/indicadores-basicos/tablero-de-los-indicadores-basicos
Para el caso de la tasa de nuevos diagnósticos VIH se encontró que Argentina es el país con el menor número de nuevos casos, así, la tasa se ubicó en un 11,5%, seguido de México en el cual se reportaron 13 personas diagnosticadas por cada 100 mil habitantes. No obstante, República Dominicana y Panamá son los países con el mayor número de casos nuevos, 61 y 31 casos nuevos. Estas tasas son importantes porque permiten establecer nuevas estrategias de prevención, sobre todo, en los países en los cuales el número de nuevos casos sigue siendo importante y mantener las acciones en los países en los cuales la tasa de nuevos casos ha disminuido considerablemente en los últimos cinco años.
Ahora bien, según los datos de la CEPAL (20023), si se observa el caso de los diez países, se puede mencionar que, en algunos países la aparición de nuevos casos se ha comportado de manera fluctuante, así, en algunos años, el número se ha incrementado o ha disminuido. Al respecto, Costa rica, por ejemplo, disminuyó el número de nuevos casos entre 2021 y 2022. En el resto de los países durante 2021 y 2022 el número de casos ha aumentado.
Tasa de incidencia de sífilis congénita
En el caso de la incidencia de sífilis congénita se puede observar que la cantidad de casos nuevos de sífilis que se transmiten de madre a hijo durante el embarazo o en el momento del parto varía según el país, así, Brasil tiene una tasa significativamente más alta, con 9,9 casos por cada 1,000 nacidos vivos. Esto indica una prevalencia mucho mayor de sífilis congénita en comparación con los demás países, seguido por Panamá que tiene una tasa moderada, con 2,9 casos por cada 1,000 nacidos vivos. Otros países de la región como Colombia y Costa Rica también presentan tasas moderadas, aunque superan a Uruguay (1,5) y Argentina (1,1). Chile y México presentan las tasas más bajas entre los diez países.
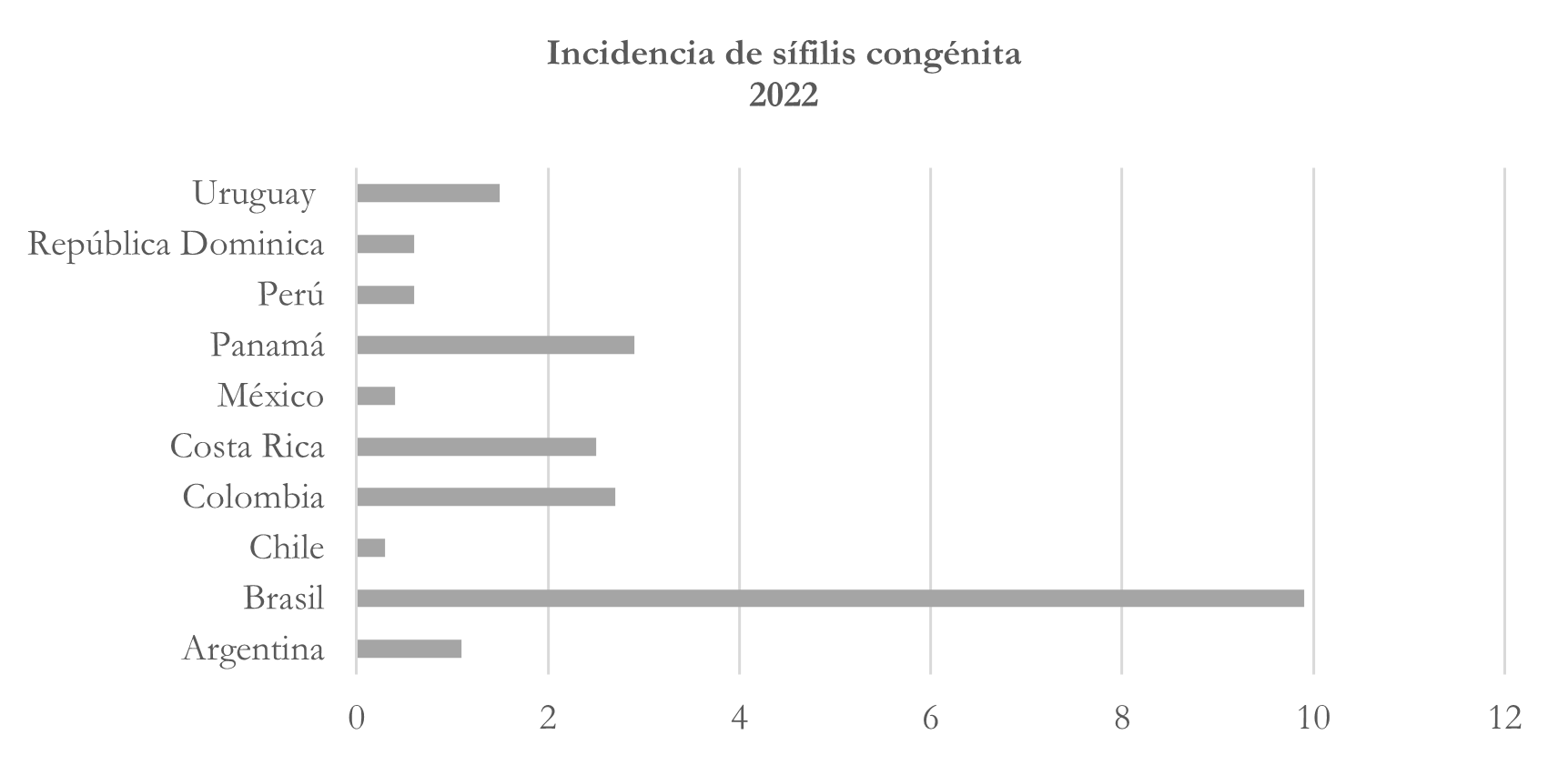
Nota: elaborado con base en https://opendata.paho.org/es/indicadores-basicos/tablero-de-los-indicadores-basicos
CONCLUSIONES
Aunque, en esta nota se esbozo de manera general las iniciativas legislativas, las principales políticas públicas y estrategias, así como, el comportamiento de algunos de los indicadores relacionados con la salud sexual y reproductiva se pueden mencionar algunos hallazgos importantes:
Durante la última década, la región de América Latina y el Caribe ha intensificado sus esfuerzos para promover y garantizar los derechos sexuales y reproductivos. Se han llevado a cabo reuniones internacionales que han resultado en acuerdos significativos para la región, centrados en garantizar condiciones y recursos para la protección y el ejercicio de estos derechos. Igualmente, varios países de la región han implementado políticas, programas y estrategias públicas para abordar la salud sexual y reproductiva. Estos van desde programas nacionales en Argentina hasta políticas integrales de atención en Brasil, y estrategias específicas en Perú y República Dominicana.
México, Colombia y Argentina garantizan la salud sexual y reproductiva desde sus constituciones, mientras que otros países han desarrollado leyes generales y específicas para regular el acceso y la atención. Estas leyes se centran en aspectos como métodos anticonceptivos, tratamiento de enfermedades de transmisión sexual, salud materna, técnicas de reproducción asistida y el derecho a la interrupción voluntaria del embarazo. Algunos países, como Argentina, Colombia y Uruguay, han promulgado leyes para regular las técnicas de reproducción asistida, garantizando el acceso integral a estos procedimientos y estableciendo parámetros para su práctica.
Varios países, incluyendo Chile, México, Perú y República Dominicana, han formulado leyes para la prevención y control del VIH y otras enfermedades de transmisión sexual. Estas leyes buscan proteger el derecho a la salud y garantizar el acceso a la atención y prevención de estas condiciones. Países como Costa Rica y Panamá han implementado leyes y medidas para la prevención del embarazo en adolescentes, reconociendo el derecho a una salud integral y a una salud sexual y reproductiva equitativa y de calidad para los jóvenes.
Por último, en cuenta a los indicadores, se puede mencionar que, En general, la región de América Latina y el Caribe enfrenta desafíos y disparidades en cuanto a la salud sexual y reproductiva. Se requieren esfuerzos continuos para mejorar el acceso a servicios de salud, la educación sexual, la prevención de enfermedades de transmisión sexual y la promoción de la planificación familiar en toda la región. Además, es crucial abordar las disparidades entre países para garantizar que todas las personas tengan igualdad de acceso a la atención y servicios de salud relacionados con la salud sexual y reproductiva.

por INNOS | Nov 10, 2023
Los sistemas de salud a nivel global se caracterizan por su extrema complejidad, ya que se componen de una amplia gama de actores, cada uno de los cuales debe cumplir una función específica con el objetivo de proveer atención médica y bienestar a la población. Estos actores incluyen profesionales de la salud, proveedores de servicios, tecnologías, medicamentos, insumos médicos, organizaciones gremiales, aseguradoras, gobiernos y, por supuesto, los mismos pacientes. En este escenario, es fundamental que todos ellos trabajen de manera articulada y coordinada para cumplir con estándares de eficiencia, seguridad, equidad, acceso y calidad en la atención. El cumplimiento de estos estándares resulta un factor necesario para garantizar que las poblaciones mejoren su calidad de vida, estén protegidas financieramente de los costos médicos y experimenten servicios centrados en sus necesidades.
En el marco de esa complejidad inherente, los sistemas de salud enfrentan el reto constante de implementar cambios que les permitan enfrentar los desafíos cotidianos y las necesidades cambiantes de la población. La planeación y gestión de los sistemas de salud implica tomar decisiones -a veces sensibles- sobre la asignación de recursos, la regulación de los actores, el diseño de políticas públicas, la gobernanza y el financiamiento, por mencionar algunos factores cruciales. Además, también es importante que se aborden cuestiones de largo plazo como las transiciones demográficas y epidemiológicas, la innovación tecnológica, el aumento de las expectativas de la población, la ampliación de los derechos, las crisis económicas y la inflación. Por lo tanto, los encargados de la gestión de los sistemas de salud se enfrentan un gran desafío, en la medida que deben conseguir un equilibrio entre la necesidad de cambio y adaptación, y los riesgos potenciales de alterar estructuras intrincadas y sensibles.
En la actualidad, algunos países de América Latina se encuentran inmersos en un escenario de transformación de sus sistemas de salud. Estas transformaciones no solo están ligadas a los cambios políticos producidos en la región en los últimos años, sino también a la necesidad de abordar los retos emergentes que enfrenta cada uno de esos países. Entre estos se destaca la urgencia de cerrar las brechas en el acceso a la atención médica, garantizar la universalidad de la cobertura, lograr la soberanía sanitaria para enfrentar situaciones críticas como la pandemia de COVID-19 y adaptarse a la transición demográfica que ha provocado un envejecimiento acelerado de la población en el continente.
Después de las iniciativas de reforma que se llevaron a cabo en gran parte de la región en las décadas de los 80 y 90, las cuales supusieron una reorganización de los mecanismos de seguridad social, ahora se vislumbran nuevas propuestas que buscan modificar el panorama de la atención en salud. Estas iniciativas, muchas de las cuales actualmente se encuentran en proceso de discusión en los parlamentos de diversos países, plantean dos posibles escenarios: uno de ajustes graduales destinados a mejorar el sistema de salud de manera progresiva, y otro de reformas más profundas que podrían tener un impacto sustancial en la prestación de servicios de salud en la región.
A través del análisis que adelantó el Observatorio de Política Regulatoria en Salud para Latinoamérica (Opres/Latam), es posible identificar algunas de estas tendencias y comprender la trayectoria que varios países han seguido para llevar a cabo modificaciones en sus sistemas de salud. Es importante precisar que varias de estas iniciativas aún se encuentran en trámite parlamentario y aún no se han promulgado como leyes vigentes.
Ajustes graduales a los sistemas de salud
En varios países de la región, se están discutiendo proyectos de ley destinados a adecuar el sistema de salud a las necesidades actuales en cuanto a la provisión de atención médica, suministro de medicamentos y el fortalecimiento de los sistemas de información en salud.
En Brasil, el proyecto de ley 3409, tiene como objetivo la implementación y desarrollo de una historia clínica única e integrada que abarque tanto el Sistema Único de Salud como la red privada. Esta iniciativa representa un paso significativo en la integración del sistema de salud y en la coordinación entre proveedores de servicios. También es un elemento que puede contribuir a mejorar los procesos de referencia y contra referencia dentro del sistema, así como a fortalecer la integralidad de la atención médica.
Por supuesto, es importante destacar que esta iniciativa plantea desafíos técnicos y financieros que requerirán un proceso de transición. Sin embargo, su implementación tiene el potencial de mejorar significativamente los flujos de información y la eficacia del sistema de salud, lo que beneficiaría a los usuarios al brindar una atención más coordinada y eficiente. Además, esta mejora en la información epidemiológica permitiría una formulación más eficaz de políticas públicas en el ámbito de la salud.
En Panamá, el Ministerio de Salud presentó el proyecto 1007, cuyo propósito es regular los medicamentos, insumos, dispositivos y su adquisición pública. Tal como señala la iniciativa, se busca promover la disponibilidad de medicamentos y productos de salud necesarios, establecer regulaciones para garantizar la calidad y seguridad, supervisar la llegada de productos seguros y de alta calidad al consumidor, mejorar la accesibilidad y precios de los insumos, fomentar la competencia en la fabricación y distribución, facilitar la adquisición en el sector público, educar a los usuarios sobre el uso adecuado de los productos, promover la coordinación entre instituciones para el cumplimiento de la ley, y proporcionar a los consumidores acceso efectivo y oportuno a la lista de precios de los medicamentos.
Esta iniciativa representa un paso importante para organizar y agilizar la adquisición de medicamentos y otros insumos necesarios para el funcionamiento eficiente del sistema de salud. No obstante, es de vital importancia establecer reglas claras y garantizar la estabilidad en las normativas, de modo que los diversos actores involucrados puedan tomar decisiones informadas que, en última instancia, redunden en beneficio de los usuarios. La creación de un marco regulatorio predecible no solo promoverá la eficiencia en el abastecimiento de productos de salud, sino que también contribuirá a mejorar la calidad de la atención médica y garantizará que los pacientes reciban el tratamiento que necesitan de manera oportuna y confiable.
En Chile, el gobierno propuso un proyecto de ley orientado a modernizar el sistema de salud, regulando las Isapres y fortaleciendo la Superintendencia de Salud. Esta propuesta incluye la introducción de la cobertura complementaria, la cual permite que Fonasa pueda contratar seguros privados voluntarios para sus beneficiarios. Esto asegura un sistema de cobertura integral que involucra a prestadores de servicios privados con copagos accesibles. A diferencia de los planes complementarios de salud ofrecidos por las Isapres, esta modalidad no impone restricciones, como exclusiones basadas en preexistencias, y busca proporcionar una opción adicional a los usuarios del sistema de salud público. Es importante señalar que, en 2020, el gobierno ya había presentado una propuesta para un seguro nacional de salud y la creación de un plan de salud universal; sin embargo, esta iniciativa fue retirada por el presidente de la república
En resumen, estas iniciativas -como otras analizadas por Opres/Latam- tienen en común la intención de introducir modificaciones en los sistemas de salud, realizando ajustes en áreas que se consideran deficientes o que tienen margen de mejora. Si bien los resultados de estas propuestas no son completamente predecibles, gran parte de ellas se centra en garantizar el acceso a la atención, mejorar la oportunidad en la prestación de servicios y aumentar la eficiencia del sistema mediante estrategias específicas, como la implementación de sistemas integrados de información y la reformulación de los marcos normativos. Sin embargo, es importante destacar que estas iniciativas buscan realizar ajustes en puntos concretos y no tienen un impacto significativo en la arquitectura de los sistemas de salud.
Iniciativas de reformas profundas y estructurales
Mientras que algunas iniciativas se enfocan en realizar ajustes en áreas específicas sin proponer cambios significativos en la estructura de los sistemas de salud de los países analizados, en otros lugares se han presentado proyectos de ley con el propósito de llevar a cabo transformaciones más profundas, llegando incluso a reformar sustancialmente dichos sistemas. A continuación, se detallan algunas de estas propuestas legislativas.
En Argentina, se presentó el proyecto de ley 3989, cuyo propósito es crear un Sistema Integrado de Salud (SIS) basado en la atención primaria y la conformación de redes de atención. Esta organización busca garantizar el acceso universal y mejorar la coordinación entre los sectores público, de seguridad social y privados. Además, se plantea la creación de un Sistema Integrado de Información para garantizar la calidad y disponibilidad de la información en salud. El proyecto busca establecer lineamientos comunes en todo el país, manteniendo la diversidad organizativa propia de la estructura federal, para asegurar la universalidad, gratuidad, accesibilidad, equidad y calidad de la atención de salud.
El proyecto también establece un plan de salud con objetivos y metas comunes para todas las jurisdicciones a nivel federal y provincial. Obliga a todas las obras sociales y entidades de medicina prepaga a brindar este plan de salud a sus beneficiarios e incorporar a los prestadores públicos a su red de atención. Así mismo, el proyecto determina que el sector privado puede unirse voluntariamente al SIS, siempre y cuando cumpla con criterios de calidad y seguridad establecidos. Si bien el proyecto busca unificar el sistema de salud en todo el país, fijando estándares comunes de atención y calidad, lo plantea como una meta a largo plazo que requiere ser puesta en marcha de manera escalonada, progresiva y en etapas, quedando descartados los cambios automáticos y apresurados.
Por otro lado, en Colombia se presentó el proyecto de ley 339, que plantea una reforma estructural al sistema general de seguridad social en salud, constituido en la ley 100 de 1993. Uno de sus objetivos principales es transformar la función de las EPS, eliminando su capacidad de gestionar los recursos públicos y, por ende, retirándolas de su papel como compradoras de servicios y tecnologías en salud. El proyecto también enfatiza un enfoque en la atención primaria y otorga al Estado un mayor protagonismo en términos de la coordinación de redes, la contratación de proveedores y la creación y supervisión del sistema de información integrado. Del mismo modo, elimina el principio de libre elección del asegurador, ya que convierte a los Centros de Atención Primaria en la puerta de acceso al sistema y asigna a los usuarios según su ubicación geográfica.
Este proyecto se presenta como una iniciativa sumamente ambiciosa, dado que implica cambios sustanciales en la arquitectura y las reglas que actualmente rigen el sistema de salud. Asimismo, modifica las responsabilidades de los actores involucrados, al tiempo que introduce nuevas instancias y procesos que aún deben desarrollarse. Este escenario ha generado amplios debates y oposición por parte de diversos actores interesados. Además, se ha cuestionado el corto periodo de transición propuesto, que se limita a tan solo dos años. Una de las principales inquietudes relacionadas con el proyecto es el riesgo de deshacer los avances logrados por el país en cuanto a cobertura, protección financiera y equidad. No obstante, sus defensores argumentan que el proyecto optimiza el uso de los recursos públicos y aborda las inequidades que persisten en el acceso a la atención médica y en el desarrollo de infraestructura, priorizando la atención primaria.
Finalmente, en el marco de este análisis, es relevante mencionar el caso de México, que desde 2020 ha implementado reformas en el sistema de atención a la población no cubierta por la seguridad social. Inicialmente, el gobierno eliminó el programa del Seguro Popular y lo reemplazó con el Instituto de Salud para el Bienestar (INSABI), con la responsabilidad de proporcionar servicios médicos de atención primaria y especializada y medicamentos. No obstante, en 2023, la Cámara de Diputados aprobó la extinción del INSABI y trasladó sus funciones al IMSS-Bienestar. Es importante destacar que durante el debate que condujo a la extinción del INSABI se mencionó la necesidad de establecer un sistema de salud unificado, con el propósito de superar la fragmentación que prevalece actualmente. En este sentido, es plausible que México emprenda próximamente discusiones en el parlamento sobre una reforma estructural de su sistema de salud.
Reflexiones finales
En resumen, se puede destacar que las iniciativas legislativas analizadas tienen el espíritu de mejorar la calidad de la atención, ampliar la cobertura y garantizar la oportunidad en la prestación de los servicios de salud. Así mismo, apuntan al uso eficiente de los recursos disponibles, exploran nuevas fuentes de financiación ante escenarios de incertidumbre económica y promueven la implementación de sistemas de información unificados como un medio para mejorar la atención en salud.
Simultáneamente, los proyectos que cursan en los parlamentos de la región comparten la preocupación fundamental de asegurar el acceso universal a los servicios sanitarios y promover la equidad, un objetivo de gran relevancia en América Latina. También ponen un énfasis especial en el desarrollo de la atención primaria como eje transversal de los sistemas y resaltan la relevancia de enfoques que privilegien la promoción de la salud y la prevención de la enfermedad.
No obstante, es fundamental que la búsqueda de estos objetivos, alineados con la misión de cualquier sistema de salud, no conduzca a transformaciones que menoscaben los logros ya obtenidos o generen dificultades adicionales. Es esencial que las iniciativas se respalden con evidencia sólida y se tramiten con pleno reconocimiento del delicado equilibrio que rige los sistemas de salud. Esto implica mantener un diálogo constante entre todos los actores involucrados y buscar consensos y estrategias de coordinación orientadas a garantizar el funcionamiento y el rendimiento adecuado de sistemas de salud extremadamente complejos.

por INNOS | Nov 3, 2023
Es un hecho evidente que las problemáticas de salud mental han ganado reconocimiento en las agendas sectoriales de la salud pública en todo el mundo y que este fenómeno también se observa en muchos países de América Latina. Posiblemente una de las razones que ha potenciado su crecimiento como tema de interés público, ha sido el impacto de la pandemia por Covid-19 en este aspecto tan importante de la vida de las personas.
Sabemos de los efectos que tuvo todo el proceso del Covid-19 en nuestras sociedades, en términos de la forma como el distanciamiento físico afecto profundamente a la población en todos los niveles de la sociedad, de los daños que provocó en personas que quedaron totalmente aisladas por semanas o por meses en sus lugares de residencia, de la manera en que separó aún más a comunidades vulnerables y desatendidas de nuestros países y de otras consecuencias como las que impactaron el empleo, la educación, el crecimiento económico y hasta las relaciones afectivas. De alguna manera, este evento inesperado de la pandemia hizo que el mundo hiciera mayor conciencia de la salud mental y de la inaplazable necesidad de enfrentar sus problemáticas y, por ende, construir respuestas sociales coordinadas desde las instancias políticas.
Algunos datos de la región recalcan esta necesidad. Según una encuesta desarrollada por IPSOS [1] en 2022, un elevado porcentaje de personas en esta región consideran que la salud mental es un problema de salud principal. Entre los encuestados de Chile, Brasil, Colombia, Perú, Argentina y México, el porcentaje oscila entre 6% para Chile y desciende hasta 15% en México. Para Argentina, Perú, Colombia y Brasil los porcentajes fueron 37%, 39%, 46% y 49% respectivamente. Esta situación en la que las personas y las instituciones priorizan la salud mental en la región ha tenido eco en los procesos legislativos y podemos afirmar en consecuencia, que este desafío se ha ido asumiendo gradualmente por parte de los gobiernos y de los legisladores.
En el seguimiento y análisis que desde OPRES le hacemos a las agendas legislativas de la región, hemos encontrado varias iniciativas parlamentarias que se orientan hacia la prevención, tratamiento y rehabilitación de problemáticas relacionadas con salud mental, recogiendo justamente estos cambios que se potenciaron durante y después de la pandemia, pero que siempre han ocurrido en nuestras comunidades.
En Colombia hay dos proyectos de Ley que hacen trámite en la Cámara de Representantes, relacionados con salud mental. El primero de ellos es el PL 268 de 2023[2] que “Promueve la atención preventiva en salud mental en ambientes escolares”. Este proyecto fue radicado en octubre de este año y busca fomentar el derecho a la salud mental en el sistema educativo colombiano. Tiene un enfoque preventivo que se complementa con un abordaje interdisciplinario e interinstitucional para mitigar trastornos y conductas de la salud mental que puedan ser identificados en entornos escolares.
Otro aspecto fundamental de la salud mental como lo son las adicciones es objeto de una iniciativa legislativa en Costa Rica. El proyecto PL 23431 que fue radicado en octubre de 2022 y que ha continuado su trámite en las comisiones de la Asamblea Legislativa. Lo que el proyecto de Ley busca es: “fomentar la atención pública en torno a las adicciones conductuales y solventar este faltante en la atención a las adicciones de esta índole”. De esta manera, se promueve un cambio en la legislación vigente, específicamente, la Ley General de Salud, para que sean atendidas estos comportamientos adictivos, especialmente en población infantil y juvenil.
Encontramos también en Chile un proyecto de Ley muy llamativo por lo que plantea y porque puede ser controversial. El PL 15840-06 que Modifica la Ley Orgánica N°18.700, que hace referencia a las elecciones populares y escrutinios. La iniciativa tiene por propósito que todas las personas que sean candidatas a cargos de elección popular se hagan un examen de salud mental que garantice sus condiciones óptimas para enfrentar los desafíos de estos cargos públicos, sin que ello les afecte su bienestar ni su calidad de vida. Aunque el ánimo del proyecto, según su texto, es preventivo, no deja de ser discutible que sus efectos puedan ser de exclusión de quienes tengan alguna condición que afecte su salud mental. Vale la pena observar que en el artículo único del proyecto de Ley se afirma: “… el candidato o candidata deberá adjuntar un informe legalizado ante notario, que contenga una evaluación psicológica o psiquiátrica, según lo establezca la autoridad competente, con anterioridad al proceso de inscripciones”. (PL 15840-06)[3]
En Argentina el año pasado, 2022, se presentó el Proyecto de Ley 2776-22 que crea el marco regulatorio para la prevención, detección y atención de afecciones mentales y adicciones. Este proyecto tenía como desafío establecer el marco regulatorio para la detección, prevención y atención de enfermedades mentales y adicciones. Entre otras acciones, crea el Programa de Prevención Integral de Adicciones, un Observatorio de Drogas y un Programa de Atención de Salud mental y Adicciones para niños, niñas y adolescentes. (PL 2776-22)[4]
Otro proyecto que está en sintonía con la preocupación por la salud mental en la región es el que encontramos en Panamá, que tiene por objeto “Asegurar el derecho a la protección de la salud mental de todas las personas que se encuentran en el territorio nacional”. Promueve la generación de normas y protocolos para garantizar el acceso a servicios, evaluaciones y certificaciones de salud mental y de igual manera, considera la problemática de las adicciones como parte integral de los problemas y de las políticas de salud mental. (PL 044-2022)[5]
Encontramos un proyecto más en Colombia. Una iniciativa de un grupo de parlamentarios propone declarar el mes de octubre como mes de la salud mental en el país. (PL 261-2023c)[6]. Este tipo de acciones legislativas, aunque podrían dar la sensación de no tener impacto directo en las condiciones de salud, promueven justamente que la sociedad haga conciencia de la importancia de los problemas mentales en todo el territorio nacional. Entre otros asuntos, el proyecto se orienta a disminuir los mitos y facilitar el acceso a la atención preventiva y al tratamiento de estas enfermedades.
Resulta claro entonces, que en la región la preocupación y el interés por la salud mental experimenta un ánimo creciente, como consecuencia entre otros aspectos, de las lecciones aprendidas de la pandemia por Covid-19. Es alentador observar que se han ido superando los prejuicios y que, aunque persisten algunos estigmas sobre las enfermedades mentales, los sistemas de salud y más que ellos, los sistemas sociopolíticos, han hecho mayor conciencia de la profunda importancia de asumir la salud mental integralmente, como parte fundamental del bienestar y la calidad de vida de nuestras poblaciones.
A manera de conclusión, resulta pertinente citar el informe que publicó la Organización Panamericana de la Salud (OPS, 2023), como resultado de los análisis de la Comisión de Alto Nivel sobre Salud Mental y COVID-19 que se creó posterior a la pandemia. Además de subrayar los efectos que esta situación tuvo en los países de la región, específicamente sobre la economía, la pobreza, el desempleo y la desigualdad y sus consecuencias en la salud mental; propone una nueva agenda para las américas que aborde las problemáticas de salud mental. Esta nueva agenda es sin duda un punto de referencia para los países de la región y debe servir como orientador para la generación de políticas públicas y regulaciones nacionales y locales. La OPS propone allí que se asuman los temas de salud mental en estos dos niveles de cada país, que se integre la salud mental en todas las políticas siguiendo el enfoque de Salud en Todas Las Políticas (HIAP), mejorar los recursos para atender las problemáticas de salud mental, garantizar los derechos de quienes presentan problemáticas relacionadas, proteger la salud mental a lo largo de todo el ciclo vital, mejorar los servicios de salud mental comunitaria, fortalecer las acciones para prevenir el suicidio, adoptar un enfoque integrador de la perspectiva de género para favorecer la salud mental, enfrentar los problemas de racismo y discriminación y mejorar la investigación y datos disponibles para la toma de decisiones en este campo.
Referencias:
Argentina (2022) Proyecto de Ley PL 2776-2022 Disponible en: https://www.senado.gob.ar/parlamentario/comisiones/verExp/2776.22/S/PL
DW (2023). El estigma de la salud mental en América Latina. Disponible en: https://www.dw.com/es/la-estigmatizaci%C3%B3n-de-la-salud-mental-en-am%C3%A9rica-latina/a-65581765
Chile (2023) Proyecto de Ley 15840-06. Senado. Disponible en: https://www.senado.cl/appsenado/templates/tramitacion/index.php?boletin_ini=13375-11#
Colombia (2023) Proyecto de Ley 268/2023c. Cámara de Representantes. Disponible en: https://www.camara.gov.co/sites/default/files/2023-10/PL.268-2023C%20%28SALUD%20MENTAL%20AMBIENTES%20ESCOLARES%29.pdf
Colombia (2023) Proyecto de Ley PL 261-2023c Disponible en: https://www.camara.gov.co/secretaria/proyectos-de-ley
OPS (2023). Una nueva agenda para la salud mental en las Américas. Informe de la Comisión de Alto Nivel sobre Salud Mental y COVID-19 de la Organización Panamericana de la Salud. Washington, D.C. Disponible en: https://doi.org/10.37774/9789275327265
Panamá (2022) Proyecto de Ley 044-2022. Disponible en: www.asamblea.gob.pa/APPS/SEG_LEGIS/PDF_SEG/PDF_SEG_2020/PDF_SEG_2022/2022_A_044.pdf
[1] DW 2023. El estigma de la salud mental en América Latina. Disponible en: https://www.dw.com/es/la-estigmatizaci%C3%B3n-de-la-salud-mental-en-am%C3%A9rica-latina/a-65581765
[2] PL 268/2023c. Disponible en: https://www.camara.gov.co/sites/default/files/2023-10/PL.268-2023C%20%28SALUD%20MENTAL%20AMBIENTES%20ESCOLARES%29.pdf
[3] PL 15840-06. Disponible en: https://www.senado.cl/appsenado/templates/tramitacion/index.php?boletin_ini=13375-11#
[4] PL 2776-2022 Disponible en: https://www.senado.gob.ar/parlamentario/comisiones/verExp/2776.22/S/PL
[5] PL 044-2022. Disponible en: www.asamblea.gob.pa/APPS/SEG_LEGIS/PDF_SEG/PDF_SEG_2020/PDF_SEG_2022/2022_A_044.pdf
[6] PL 261-2023c Disponible en: https://www.camara.gov.co/secretaria/proyectos-de-ley

por INNOS | Oct 27, 2023
América Latina es una región del mundo reconocida por su diversidad, por sus contrastes y por sus enormes potencialidades. La heterogeneidad de la región se extiende a todos los componentes de sus sistemas sociales, económicos y políticos y entre ellos, también a los sistemas de salud que se han desarrollado en sus países. Al hacer un análisis de los procesos políticos y sociales que han moldeado los sistemas de salud, nos encontramos con una combinación de instituciones, reglas, actores y formas de interacción; que, de alguna manera, son un reflejo de los procesos que en cada país se han vivido en las décadas recientes.
La tendencia a desarrollar sistemas de salud, de la forma en que actualmente los conocemos, se puede rastrear hasta las décadas de 1980 y 1990, cuando varios países emprendieron procesos de reforma de las instituciones sanitarias, buscando adaptarse a los nuevos retos y a los cambios en la economía mundial, así como a las tendencias reformistas y las crisis de los Estados de Bienestar que marcaron esta época en todo el planeta. Antes de este periodo, existieron diversos avances institucionales ligados al modelo económico desarrollista que se impulsó en la región a partir del inicio de la segunda mitad del siglo XX. Estos modelos se acercaban, de alguna manera, más a las tipologías clásicas de sistemas tipo Beveridge o tipo Bismarck, que se inscribían bajo un título de sistemas nacionales de salud o de sistemas de aseguramiento en salud, respectivamente.
A partir de las dinámicas que surgieron a nivel mundial y que llevaron a la crisis de los estados de bienestar y a un replanteamiento generalizado del papel de los gobiernos en la economía; los sistemas sanitarios también se reconstituyeron y entonces se generaron variaciones a aquellos modelos típicos, llegando a presentar lo que actualmente es sin duda una diversidad y una combinatoria de elementos de aseguramiento público universal con procesos de aseguramiento privado.
Esta variedad se concreta también en la existencia simultánea de prestadores de servicios de salud estatales y de clínicas privadas que constituyen las redes de atención. De esta forma, puede decirse que la combinación entre distintas formas de regulación (rectoría), financiación y prestación de servicios; son las que al final determinan el tipo de sistema de salud que cada país organiza para sus ciudadanos.
Podemos decir que las funciones principales de los sistemas de salud son regulación, financiación y provisión de servicios. Cada una de estas funciones se desarrolla de maneras distintas en coherencia con los procesos políticos y económicos de cada país y, con la estructura sanitaria disponible, teniendo en cuenta también otros aspectos como los recursos humanos, tecnológicos y la infraestructura. Partiendo de estas funciones es posible identificar en consecuencia, varios tipos de sistemas de salud que se resumen en la siguiente gráfica.
Gráfica 1: Roles, actores, funciones principales y tipos de sistemas de salud.

Adaptado de Bohm et al (2013).
Asimismo, la financiación de los sistemas sanitarios se soporta tanto en recursos públicos de naturaleza fiscal, como en aportes individuales vía impuestos indirectos o aportes directos destinados a la seguridad social en salud y otros aportes como los que se hacen a compañías de aseguramiento y gestión del riesgo de naturaleza privada. También son relevantes los gastos de bolsillo y la compra de planes de atención voluntarios financiados directamente por los compradores (empresas o ciudadanos).
De forma general los sistemas de salud de la región tienen en común un componente de regulación estatal, junto con fuentes de financiación mixtas que combinan en proporciones distintas los recursos fiscales, el gasto directo de bolsillo, el gasto indirecto mediante aseguramiento individual voluntario y el gasto mancomunado entre empleadores y empleados. La provisión o prestación de servicios de salud también es variada entre hospitales y clínicas públicas que se sustentan con recursos estatales y un amplio sector privado que ha crecido y consolidado su presencia en todo el continente.
No obstante, aunque en todos los países existen entidades públicas del Estado encargadas de las funciones de regulación o rectoría; también hay mecanismos de regulación que se generan a través del mercado y que influyen en los resultados referentes a la cobertura, el acceso, el paquete de servicios, la tipología de los prestadores de los servicios sanitarios y la remuneración del personal médico y paramédico, entre otras variables.
Otro aspecto notable es que aunque existen sistemas y políticas de salud que se orientan hacia la cobertura universal con el acceso a servicios básicos con enfoque de Atención Primaria en Salud (APS) y servicios complementarios ofertados por instituciones de mayor complejidad, también se han desarrollado ofertas de aseguramiento voluntario individual en las que las personas acceden a prestaciones adicionales ya sea en términos de accesibilidad directa a servicios especializados, ampliación del paquete básico de atención, hotelería entendida como condiciones más confortables en caso de hospitalización y en algunos casos, cobertura mayor de medicamentos que no se incluyen en los paquetes básicos.
En sí misma, la cobertura universal se ha convertido en uno de los principales objetivos de los sistemas de salud. La OMS ha planteado que la cobertura universal debe ser un propósito por conseguir y la ONU lo ha incluido como una de las metas de la agenda 2030. Esto hace sentido con los esfuerzos fiscales e institucionales que todos los países de la región han asumido en las décadas recientes. En el análisis de los sistemas de salud que desarrollamos en OPRES LATAM, se encontró que uno de los indicadores con mejores resultados es precisamente este en todos los países evaluados.
Para una mejor comprensión de los sistemas de salud de la región, en INNOS desarrollamos un análisis de los sistemas de salud de América Latina, partiendo de reconocer la complejidad de su organización y la variedad de formas en las que cada uno se adapta para el cumplimiento de sus funciones. Además de ello, diseñamos unas herramientas gráficas que le permiten al lector, de una manera más sencilla, entender las conexiones entre los actores de cada sistema y la manera en que las tres funciones principales se desempeñan al interior de cada país.
La diversidad de formas de conseguir los objetivos de los sistemas de salud ha permitido que se construyan procesos mixtos dentro del mismo Estado. Se encuentran combinaciones de un sistema de atención y aseguramiento público y uno privado, con distintos niveles de cobertura y reglas de funcionamiento. Esto ocurre en Argentina, donde están el sector público y el de la seguridad social, junto con el privado. Como se observa en el siguiente gráfico, el Ministerio de Salud y las secretarías provinciales y municipales ejercen la regulación del sistema que se financia con contribuciones y recursos fiscales. La prestación de servicios de salud está a cargo de entidades públicas y de clínicas privadas que también se financian con fondos privados mediante primas de seguros.
Sistema de salud argentino:

En Perú también hay un régimen subsidiado (llamado también contributivo indirecto) que es administrado por el Estado y un régimen contributivo (directo) con prestación de servicios en entidades privadas. Allí existen tres tipos de regímenes: El régimen contributivo indirecto o subsidiado, el régimen contributivo directo el cual funciona con contribuciones directas y obligatorias de los empleadores y, por último, el régimen privado en el cual se adquierenseguros privados (empresas de seguros, autoseguros y prepagas).

En Brasil el SUS, que es público, cubre a la mayoría de la población. Este sistema se financia mediante impuestos federales, estatales y municipales que administran los gobiernos regionales. En Brasil el sistema público se orienta por la garantía del derecho a la salud. De otra parte, el sector privado se financia con recursos de empresas, familias y personas y cuenta con aseguradores que administran los recursos, hacen los pagos a los prestadores de servicios privados y atiende a la población con capacidad de pago, que representa una menor proporción de los habitantes.

La estructura del sistema de salud en Chile se organiza con el FONASA de naturaleza pública que tiene a cargo la mayoría de la población, y las ISAPRE en el sector privado que son las compañías de aseguramiento que tienen a cargo la atención de población con capacidad de pago, afiliada mediante aportes adicionales a los recursos que se recaudan por impuestos.

México tiene también un sector público de la salud muy fuerte y con cobertura poblacional amplia en todo el territorio, a la vez que funcionan aseguradoras privadas y prestadores de servicios de salud privados (clínicas y hospitales) financiados por pagos directos o por pólizas voluntarias. Se complementan los dos sectores con las entidades de la seguridad social, que están a cargo de la población trabajadora y su grupo familiar. Las Secretarías de salud (federal y estatales) tienen a cargo la función de rectoría y regulación del sistema. Las personas con capacidad de pago pueden adquirir pólizas de seguro para que les atiendan en clínicas privadas.
Sistema de salud mexicano:

En Panamá, igualmente, se crearon tres subsistemas que son el público, el privado y el de la seguridad social. Este último se encarga de garantizar la atención de los trabajadores y sus familias, mientras el sector privado se organiza mediante clínicas privadas y aseguradores, y se financia mediante pagos directos o por la contratación de pólizas de seguro. En Panamá los trabajadores formales y sus familias se afilian a través de la CSS. Las personas que no se afilian tienen acceso gratuito a la red administrada por el MINSA y las personas con capacidad de pago pueden adquirir seguros privados o pagar consulta privada.

Sistema de salud de Panamá:
El sistema de salud colombiano se organiza mediante una función de rectoría y regulación que cumple el Ministerio de Salud y Protección Social a nivel nacional, con delegación de algunas funciones en las Secretarías de Salud a nivel departamental, distrital y municipal. En 1993 se creó el actual Sistema General de Seguridad Social en Salud que consiste en dos regímenes: contributivo para población con ingresos laborales o de otras fuentes (rentas) y el subsidiado para las personas sin capacidad de pago. La población actualmente se encuentra en proporciones casi iguales entre los dos regímenes y el país ha alcanzado una cobertura cercana al 98% de afiliación al sistema de salud. Hay entidades aseguradoras mayoritariamente privadas que deben garantizar el acceso al paquete básico de servicios, que prestan clínicas y hospitales públicos y privados. Estos últimos son la mayoría de las entidades que atienden a la población colombiana.

Un comentario adicional a este análisis general es para el proyecto de reforma que se ha emprendido en Colombia, como iniciativa del gobierno que ganó las elecciones en 2022. Este proceso ha estado lleno de controversias y de muchas incertidumbres desde todos los sectores del país. No hay un consenso construido alrededor del proyecto de ley que el gobierno presentó al inicio de 2023 y, por tanto, los debates están lejos de lograr acuerdos reales que recojan las inquietudes de pacientes, profesionales del sector sanitario, instituciones hospitalarias y entidades aseguradoras. Este es sin duda uno de los hechos que influirá directamente en la agenda legislativa del segundo semestre del año en el país, por su efecto sobre otras reformas de interés para el gobierno y por los propios procesos de balance político en el legislativo.

El sistema de salud en Uruguay combina el aseguramiento mediante un seguro nacional de salud que es orientado por el gobierno mediante el Ministerio de Salud Público y financiado por impuestos generales que se administran mediante el FONASA. Hay también un subsistema privado al que accede la población con capacidad de pago. La atención a los pacientes se hace por medio de instituciones públicas y privadas mediante sendas redes de prestación de servicios.
Conclusiones
En toda la región los avances en los niveles de cobertura poblacional se acompañan por avances en vacunación, atención de enfermedades cardiovasculares, diabetes y enfermedades respiratorias. En otras problemáticas como la mortalidad materna y la atención de la mortalidad infantil, existen progresos, pero también persisten dificultades que, nuevamente, son más evidentes al interior de los países por sus diferencias entre zonas urbanas y rurales y entre comunidades con distintas dotaciones de infraestructura y en general, en cuanto a los determinantes sociales de la salud.
Como se comprende a partir de esta panorámica, cumplir las funciones de los sistemas de salud es una parte importante del ordenamiento normativo de toda la región. Las estrategias y los mecanismos tienen matices y diferencias entre ellos, conservando el interés en la cobertura poblacional, la protección financiera y el mejoramiento de los resultados en la morbilidad, la mortalidad y la calidad de vida de todos los habitantes.
Vale la pena desarrollar análisis específicos sobre el gasto en salud. Los referentes mundiales en este grupo de indicadores están en los países más desarrollados y en especial, Estados Unidos que tiene el nivel de gasto per cápita más alto del mundo, así como el mayor gasto como porcentaje del PIB. En América Latina el gasto en salud debe considerarse dentro del contexto del comportamiento de la economía de estos países, así como de la organización de las fuentes de financiación y del flujo de recursos para la atención sanitaria. Por ejemplo, uno de los logros de varios países analizados en este ejercicio, es el bajo nivel de gasto de bolsillo en el que tienen que incurrir las personas cuando requieren un servicio de salud. Un gasto bajo de bolsillo reduce las barreras de acceso a la atención sanitaria y por eso es un indicador positivo. Casos como el de Colombia, Uruguay, Perú y Brasil son de los que muestran este indicador en niveles bajos. Lo ideal es que se combinen el bajo gasto de bolsillo con una mayor cobertura de seguros voluntarios que permitan también liberar la tensión financiera que frecuentemente afecta la sostenibilidad de los sistemas de salud.
En general podemos afirmar que los sistemas de salud en el continente latinoamericano son el resultado de múltiples avances y de logros a través de las décadas recientes. Con sus matices, cada uno de los países analizados muestra fortalezas y tiene también oportunidades para robustecer sus instituciones públicas y privadas y con ello, lograr las metas propuestas en consecuencia con los retos globales como la cobertura sanitaria universal y el control de los principales riesgos para la salud colectiva.
Hay un amplio campo de posibilidades para fortalecer el talento humano en salud, el desarrollo de servicios para mejorar la cobertura en zonas rurales y de difícil acceso, la dinamización de la industria a partir de un mayor apoyo a la ciencia, tecnología e innovación en el sector sanitario y con ello avanzar hacia la seguridad sanitaria y el bienestar de la población.

por INNOS | Mar 27, 2023
El mundo viene teniendo desde el último siglo la explosión más significativa de innovación en salud. Nuevos modelos de prestar servicios y organizar los sistemas, nuevas disciplinas, medicamentos, vacunas, dispositivos médicos, aplicaciones tecnológicas y ahora soluciones basadas en las tecnologías de la 4a revolución industrial en las cuales la inteligencia artificial, la robótica, la impresión 3D o el blockchain abren más oportunidades de servir mejor al ser humano y mejorar los sistemas de salud.
En ese sentido, la calidad y la innovación en salud debe estar presente en la Reforma presentada por la Ministra Corcho. Además, la propuesta debe pasar por fortalecer los mecanismos que le aseguran a los ciudadanos que:
- Los servicios de salud cuentan con condiciones mínimas de calidad para ser ofrecidos,
- que además nos da la tranquilidad de que todos los actores involucrados aspiran a mejorar su calidad y buscar la excelencia y, por último,
- que los ciudadanos pueden acceder a la innovación en salud que se genera en el país y en otras regiones. Revisemos estos tres aspectos en el marco de la propuesta a la reforma de la salud.
A continuación se desarrolla cada punto:
– Primero, un sistema de aseguramiento de calidad sólido:
El propósito del sistema ha sido asegurar que las condiciones mínimas de calidad para ofrecer un servicio, se cumplan: infraestructura, dotación, insumos, procesos, talento humano, etc. Ese cumplimiento se llama ‘habilitación’, lo otorgan las Secretarías de Salud y permite que los prestadores de servicios contraten con EPS, aseguradoras o con particulares. Esto ya en sí mismo es un avance poco reconocido a la Ley 100, que implementó este paso como condición obligatoria, haciendo hoy excepcional encontrar servicios no ‘habilitados’, lo cual era una situación habitual antes de la ley 100.
La Reforma otorga dos párrafos al Sistema Obligatorio de Garantía de la Calidad y se limita a mencionar: que las disposiciones del Sistema Obligatorio de Garantía de Calidad para las IPS seguirán vigentes, y que se reglamentarán las condiciones para las redes.
Una reforma que supone cambios estructurales en los actores, sus roles y relaciones no puede funcionar con el Sistema de calidad de otro sistema. Esta evidente inconsistencia y falta de desarrollo conceptual pone en entredicho la garantía de calidad que debemos ofrecerle a los colombinos al acceder tanto a las instituciones existentes como a los nuevos CAPS, o los Hospitales itinerantes o a los equipos EMIT que visiten los hogares.
– Segundo, un buen sistema asegura la calidad de todo servicio e incentiva la excelencia.
Un sistema mixto, de competencia regulada incentiva por naturaleza la calidad, los buenos resultados y atención que en últimas redunda en prestigio y reconocimiento, que a su vez trae mayor capacidad de atracción de usuarios vía directa o contratos con aseguradoras. A cierre de 2022 se encontraron 57 IPS de Alta Calidad por ICONTEC. Cerca a una decena han obtenido la certificación JCI (Joint Commision International); este es uno de los reconocimiento de calidad más rigurosos y más buscados en el mundo.
Estas instituciones, a la postre jalonan la calidad del sistema y abren camino para la que la innovación científica, tecnológica y social. Son referentes a seguir y muchas de ellas han venido acompañando procesos de mejoramiento de calidad de IPS públicas y regionales. Aquí la gran pregunta que ya nos hacemos es cuál va a ser el incentivo para las Instituciones que, como estas, aspiren a la excelencia en el contexto de la Reforma presentada por el gobierno con tarifas únicas, en el que con un mismo actor (el gerente del fondo territorial) contrata, autoriza pagos y audita.
Sin duda, no pueden desaparecer los incentivos al mejoramiento continuo en las instituciones del sistema y el reconocimiento a la excelencia; si la búsqueda de la excelencia se frena pierden los pacientes, se frena la innovación y pierde en últimas la salud y el sistema.
– Tercero, el sistema ha incentivado la innovación en salud y viene desarrollando capacidades locales.
La innovación en salud nos ha permitido tener soluciones para la salud y la atención de los colombianos que nunca definió la ley, ni políticas o gobernantes. En el primer reporte del Panorama de Innovación en Salud – PINNOS que el Instituto de Prospectiva de Innovación en Salud lanzó en 2022, documentamos más de 200 iniciativas innovadoras desarrolladas por todo tipo de actores del sistema de salud: Clínicas y Hospitales, EPS, Universidades, Asociaciones de Pacientes, Centros de Investigación, Industria Farmacéutica Nacional y multinacional, y emprendedores. Cerrando 2022 contábamos en Colombia con más de 140 emprendimientos tecnológicos en Salud – HealthTech. Este sector ha sido uno de los sectores de mayor crecimiento en el mundo entero en la última década. Cerca de 1000 centros y grupos de investigación generan soluciones y un completo ‘ecosistema’ de apoyo a estas iniciativas se ha venido consolidando: fondos de inversión, programas de incubación y aceleración, programas de asesoría legal, de mercado, etc. Colombia venía atrayendo recursos y atracción de talento por este gran dinamismo.
Estas soluciones innovadoras ya permiten dar soluciones novedosas a los desafíos de atención primaria, remota, a la gestión del riesgo, el diagnóstico temprano, la adherencia a tratamientos, etc. Hoy este ecosistema pujante necesita entender si el ‘boom’ de innovación en salud que hemos vivido en el país encontrará en la reforma un empuje o un freno.
Por otro lado, el articulo 122 insinúa una política de ciencia, tecnología e innovación en salud que se orienta a salud pública y que deja de lado las recomendaciones de la Misión de Sabios de 2019, las recomendaciones de la OCDE y de la referente invitada por el presidente Petro, Mariana Mazzucato de proponer misiones de innovación retadoras al país entre las cuales, los desafíos de salud deberían ser las primeras. Es con este enfoque que podemos alinear hacia grandes propósitos de innovación a los actores del sistema de salud, los centros de investigación, universidades o emprendedores, tal como ya lo hicimos durante la pandemia.
Todo esto sugiere que una buena reforma debe fortalecer y hacer más dinámico el Ecosistema de Innovación en Salud y los mecanismos deben ser explícitos, con políticas, recursos e incentivos.
– Cuarto, acceder a la innovación que se genera en el resto del mundo.
Si bien el país necesita seguirle apostando a innovar en salud, debe ser consciente que adoptar la innovación que se genera en el resto del mundo es clave para atender muchísimas condiciones de salud. Del total de solicitudes de patentes presentadas en el 2022 en Colombia (3.124), las asociadas a innovación en salud, específicamente solicitudes de patentes en biotecnología, productos farmacéuticos y tecnología médica, fueron 1554, es decir, el 48.4%. De estas, el 83.4% (1295) corresponden a solicitudes de extranjeros (no nacionales) y el 16.6% (259) corresponden a solicitudes de nacionales. Mientras tanto, en el mundo se registraban más de 350.000.
Es utópico pretender que el país puede ser autosuficiente y autónomo en relación a los recursos sanitarios. La innovación en salud necesita ser entendida en un contexto global de interdependencia y cooperación. Se trata de ser buenos jugadores en este contexto global y por ahí pasa la estabilidad regulatoria, el respeto a la propiedad intelectual y asi es mucho mas fácil fortalecer las capacidades locales.
En definitiva, los sistemas de salud no pueden quedarse atrás en cuanto a innovación y transformación, y la política pública debe adaptarse a este ritmo acelerado de cambio. Por eso, los Entornos Regulatorios de Prueba y los Sandbox son herramientas clave para acelerar la adopción de innovaciones en salud en un entorno controlado y eficiente. En Colombia, ya contamos con un marco regulatorio que nos permite poner en marcha pilotos de innovación en salud, lo que nos permitiría estar avanzando en la implementación de soluciones que mejoren la calidad de vida de nuestros ciudadanos y sus sistemas de salud. Es momento de explorar estas herramientas y avanzar hacia un sistema de salud moderno y sostenible.
En conclusión, es fundamental que el sistema de salud en Colombia premie y fomente la calidad y la innovación, sin comprometer la igualdad. Además, es necesario fortalecer el acceso a la innovación global y continuar apoyando el crecimiento del ecosistema de innovación en salud. En este sentido, la utilización de mecanismos regulatorios como los Sandbox podría resultar clave para probar y ajustar las iniciativas planteadas. En última instancia, la reforma debe acelerar el cierre de brechas en el sistema de salud, al tiempo que permita construir una atención médica moderna, futurista y centrada en las necesidades de las personas.















